 Pathologie de la circulation sanguine : coeur et vaisseaux
Pathologie de la circulation sanguine : coeur et vaisseaux.
Harvey, médecin de Jacques Ier et de Charles Ier d’Angleterre, découvre en 1616 le principe de la circulation en réalisant des expériences sur des daims. Il publie en 1628, à Francfort, son ouvrage : « Exercitatio anatomica de motu cordis et sanguinis in animalibus » : Exercice anatomique sur le mouvement du cœur et du sang chez les animaux, dans lequel il démontre et décrit la circulation, les contractions cardiaques et l’hémodynamique artério-veineuse. Ce principe révolutionnaire déclenchera une polémique à travers toute l’Europe, et en particulier à la faculté de médecine de Paris. Deux médecins « anti-circulateurs » célèbres, Jean Riolan et Gui Patin, cibles préférées de Molière (dans « le Malade imaginaire »), conduisent le combat contre les théories de Harvey et persistent à croire que les artères contiennent de l’air et non du sang !
.
La pathologie cardio-vasculaire doit être envisagée globalement : une anémie, un angor, des troubles du rythme ne sont pas des accidents isolés, mais des symptômes qui expriment une profonde dysfonction de l’individu dans son entier. Nous connaissons à présent de mieux en mieux les mécanismes qui commandent le myocarde, les artères, la pompe à calcium et à différents autres ions. Les médiateurs et principaux enzymes ont été identifiés, nous permettant de saisir la finesse des régulations physiologiques. Mais au-delà de ces mécanismes, il y a un homme à considérer dans son ensemble réactionnel : l’homéopathie réalise cette synthèse, permettant une action en profondeur. D’autant que des dogmes universitaires commencent à tomber (causes, rôle et risque réel du cholestérol, de l’HTA …?).
NB. Si sur un plan anatomique, le coeur est entre les deux poumons, sur plan fonctionnel, le poumon est entre les deux coeurs !
.
Grand symptôme commun au cardio-vasculaire et à la sphère pulmonaire : essoufflement, sensation de respiration pénible qui survient à l’effort ou au repos. Différents types de dyspnée :
.
Avec quoi : avec toux ? avec expectoration (couleur, quantité) ?
Exemple : Asthme = bradypnée expiratoire aigu – avec expectoration mousseuse.
.
On différencie différentes niveaux de gravité de dyspnée :
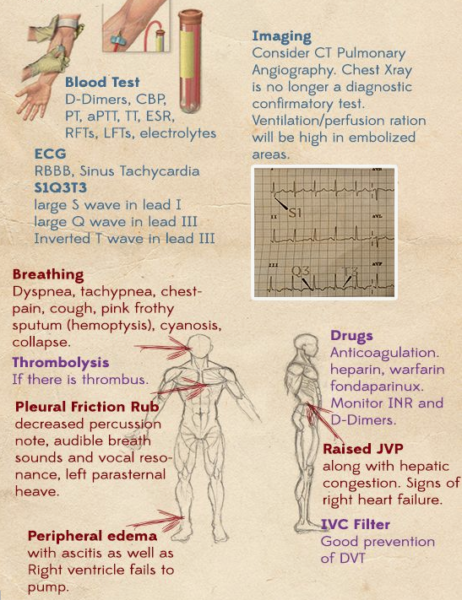
L’embolie pulmonaire donne les mêmes symptômes, mais c’est un caillot bouche les artères de plusieurs lobes…
NB. Nécessité d’un diagnostique différentiel des dyspnées paroxystiques : AOP – Asthme – embolie pulmonaire
.
Douleurs cardiaque : date du début ? quand ça survient ? brutale ? siège ? intensité ? irradiations (mâchoire, membre supérieur gauche …), symptôme associé (vomissements dans l’infarctus)
Si douleur thoracique à type de barre, de serrement du cœur qui irradie, est-ce qu’il y a des facteurs de variation (ex.: penché en avant), combien de temps ça dure ? Action des médicaments (NB. test à la trinitrine fait céder les douleurs de l’angine de poitrine) ?
NB. 90 fois sur 100, ce n’est pas cardiaque, c’est un blocage vertébral avec douleur projetée. Car une douleur antérieure vient souvent d’une cause postérieure (rachis). De nombreuses personnes consultent pour des douleurs thoracique sans problème réel. Femme ou homme jeune, contexte de stress important, de troubles du rythme mineurs = oppression thoracique d’origine nerveuse.
.

.
Les grandes douleurs thoraciques :
– Angine de poitrine (angor pectoris) : simple gêne au début, puis douleur en forme de serrement, à l’effort, la marche rapide, caractère constrictif (serre). C’est bref, la douleur cède en 2 – 3 minutes. Elle irradie aux épaules et à la mâchoire. Après la crise, il y a un relâchement : « pisse – rote et s’endort ! ».
– Infarctus du myocarde : la douleur d’angor signe le manque d’oxygène du muscle cardiaque. Comme il n’y a plus assez d’oxygène, le muscle fonctionne avec l’acide lactique et le patient va faire une acidose localisée = infarctus du myocarde (sorte de crise d’angine de poitrine forte et qui dure), souvent avec trouble du rythme et insuffisance cardiaque (30% des infarctus), qui peut entrainer la mort dès le 1er accident !
.

.
Survient n’importe quand, souvent avec symptômes digestifs (vomissements – diarrhée)
Conduite à tenir : hospitalisation ou visite quotidienne du médecin, surveillance durant 3-4 semaines.
.
Diagnostique différentiel :

.
Péricardite aigüe : Inflammation du péricarde : péricarde plein d’eau, le cœur fonctionne moins bien, peut donner les symptômes de l’angine de poitrine et de l’infarctus… Les bruits du cœur sont atténués, le sujet est souvent jeune fébrile (sorte de grippe), associé à une dyspnée. Il peut avoir une insuffisance cardiaque qui va céder quand on va ponctionner le péricarde.
Dissection aortique : la paroi de l’aorte se décolle et se remplit de sang = le flux sanguin en est complètement perturbé. Cela donne une violente douleur qui souvent va se prolonger jusque dans le dos et bassin et membre inférieur. Peu fréquent, mais gravissime.
Embolie pulmonaire : phlébite avec caillot qui va migrer, traverser le coeur droit et boucher une artère pulmonaire. Il y a un contexte (plâtre – alitement – phlébite) souvent fébrile. Polypnée, tachycardie, toux avec expectoration mousseuse … souvent le patient est sous antibio (on croit à une bronchite) : l’antibiotique ne fait aucun effet, car le problème est vasculaire. Attention : peut simuler une simple bronchite !
.
Biologie et ECG feront la différence :
.
Nom scientifique des malaises (quand « on tourne de l’œil »), évanouissements. Malaise passager caractérisé par une impression angoissante d’évanouissement avec pâleur, avec sueurs, tintements d’oreilles et troubles de la vue. En général l’origine est :
Si la lipothymie s’aggrave cela devient une syncope.
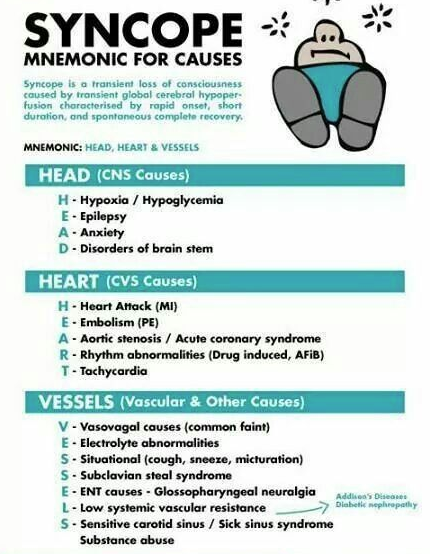
Perte de connaissance totale (le patient tombe et ne se souvient de rien) mais brève, caractérisée par une anoxie cérébrale = lors de noyade ou d’un étranglement par exemple ou encore liée à une chute brutale du débit (cardiomyopathie obstructive : le cœur se débranche lors d’un effort soutenu …) ou du rythme cardiaque (une chute de rythme crée une chute de débit): en-dessous de 50 de rythme, le traitement c’est le pacemaker. Il peut y avoir des tas d’autres causes (AVC). Le diagnostic différentiel de la syncope, c’est la crise d’épilepsie !
.

.
L’on « sent battre son cœur » et c’est anormal. C’est le déclenchement de la contraction qui est plus précoce, plus forte et qui est suivie d’une phase de repos plus longue que celle habituelle. Ces extrasystoles sont extrêmement banales et pas pathologiques en soi (stress, digestion …), mais c’est un symptôme de surcharge vasculaire, surtout quand elles surviennent par crises.
.
La tachycardie paroxystique de Bouveret qui est une série de palpitations où cela s’accélère pour atteindre jusqu’à 160 pulsations / minutes et le cœur n’a plus le temps de se remplir et donc on est en insuffisance cardiaque. On a des médicaments pour calmer, mais aussi faire la manœuvre des globes oculaires : on masse les yeux ou les carotides pour calmer la crise.
C’est une maladie qui apparait à l’adolescence et peut s’aggraver en un trouble du rythme permanent. Elle peut aussi apparaitre suite à une valvulopathie. Heureusement, ça commence et ça s’arrête assez rapidement. A partir du moment où les palpitations sont fréquentes et en crises, il faut se poser la question d’une autre maladie cardiovasculaire.
.
Fibrillation auriculaire (ou tachycardie supra-ventriculaire): les stratégies thérapeutiques sont en constante réévaluation, pour un meilleur contrôle de la fréquence cardiaque et de la coagulation (risque embolique : d’où l’utilisation d’anti-coagulants). L’approche médicale (orale ou intraveineuse) peut faire intervenir les inhibiteurs calciques, un bêtabloquant, ou des digitaliques. La Cordarone est préférée lorsque la fonction ventriculaire est amoindrie. L’héparine est assez systématiquement associée en aigu. La cardioversion (réduction de la fibrillation) peut être pharmacologique ou électrique (méthode plus efficace si la fibrillation est ancienne). La prévention d’une tachycardie ventriculaire reste bien sûr l’objectif prioritaire.
.
Le foie qui est gorgé de sang et qui est douloureux (insuffisance cardiaque droite). C’est ce qu’on ressent lorsqu’on a un « point de côté » lors d’une course à pied par exemple. Quand c’est à gauche, c’est la rate et à droite c’est le foie. Mais ça revient au même, car ils sont reliés par la veine splénique.
Cela signe une insuffisance cardiaque droite. Lorsqu’on court, cela peut arriver cela signifie une petite insuffisance cardiaque fonctionnelle et il faut soit entrainer le cœur, soit faire moins d’efforts.
.
A diverses causes et cela signifie que le cœur ne débite pas assez en fonction des besoins. Il y en a 3 types :
Les symptômes vont être dépendants du principe de l’amont et de l’aval. Si on a un dysfonctionnement sur la ligne :
veine cave –> cœur droit –-> poumons –-> cœur gauche –-> aorte,
en amont de l’obstacle c’est « plein », c’est l’image du barrage : c’est plein avant le barrage et vide derrière.
.
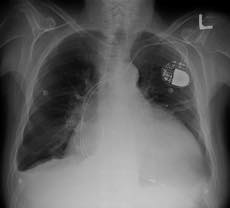 cardiomégalie (avec pace-maker)
cardiomégalie (avec pace-maker)
.
1/ Barrage au niveau du cœur gauche, insuffisance ventriculaire gauche : le poumon est plein de sang, donc dyspnée (difficulté à respirer). Il n’y aura pas assez de sang dans l’aorte donc hypotension en aval. Qui dit hypotension artérielle dit lipothymie. Lors d’une aggravation, c’est l’oedème aigu du poumon (OAP) : le malade meure asphyxié car le poumon est rempli de sang. Le traitement : une saignée et si ça ne suffit pas diurétique (saigne blanche) et on met un garrot sur les 4 membres pour bloquer le sang qui revient et noie le poumon, on donne un tonicardiaque puissant, un peu de morphine car la douleur est terrible.
.
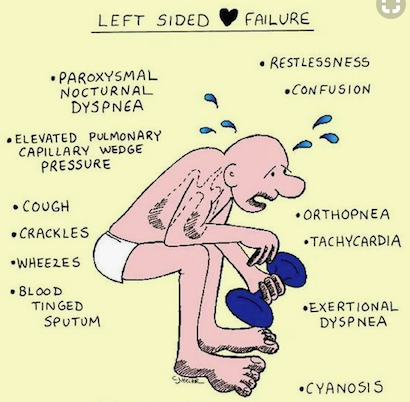 insuffisance cardiaque gauche
insuffisance cardiaque gauche
.
2/ Barrage au niveau du cœur droit, insuffisance ventriculaire droite : le foie est plein de sang = hépatalgie d’effort permanent (poids de côté permanent), manque d’oxygène car le poumon est vide de sang donc, dyspnée et énorme œdème des chevilles et des jambes. On est aussi en hypotension. Traitement : tonifier le cœur, diurétiques. Il y a plus de symptômes périphériques que de symptômes cardiaques. Cela peut aller jusqu’à l’oligurie (= car le rein ne fonctionne pas bien).
.
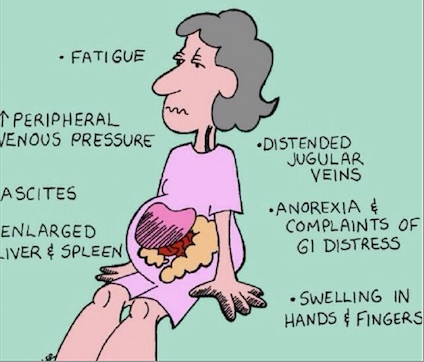 Insuffisance cardiaque droite
Insuffisance cardiaque droite
.
3/ L’insuffisance cardiaque globale : c’est les 2 ensemble. Phase grave qui peut être terminale !
.
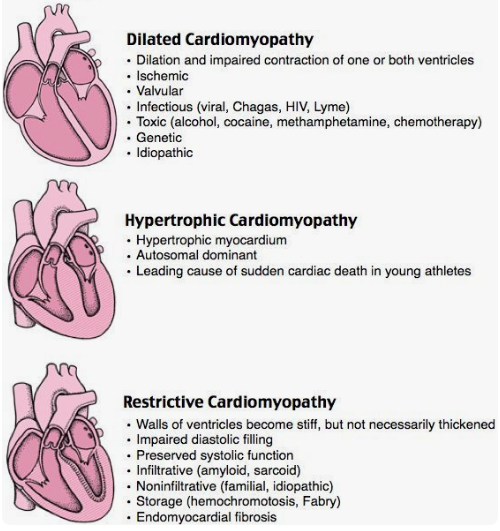
Cas particulier des cardiomyopathies (insuffisances cardiaques non valvulaires, ni secondaire à un infarctus) :
.
.
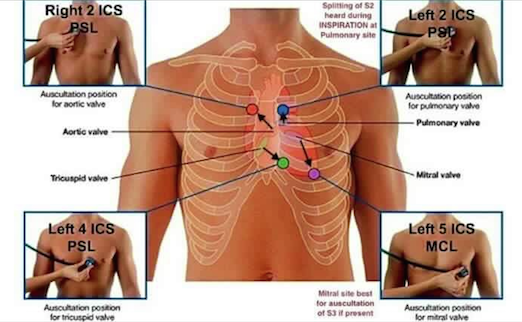
Nous allons essayer d’écouter le cœur avec un stéthoscope. On le met à 4 endroits pour entendre la propagation du sang.
.
.
.
.
Dans l’auscultation du cœur, il y a 2 bruits du cœur : B1 et B2. On trouve sur internet des dictionnaires acoustiques. Dans le cœur l’écoulement du sang est laminaire : le flux est parallèle et dès qu’il y a un obstacle ou un contre-courant et que le sang ne va plus dans le bon sens, il y a un bruit.
B1 est un claquement de fermeture des valves : en particulier de la mitrale : C’est durant la systole, le cœur se contracte et le sang sort. La mitrale et l’aortique se ferment et il y a contractions.
B2 est le claquement d’ouverture de la valve aortique. C’est durant la diastole.
.

Anomalie des bruits : dédoublements des bruits, souffle systolique : mitrale ferme mal donc, pendant la contraction, du sang remonte à travers la mitrale c’est une souffle d’insuffisance mitrale.
Durant la diastole le cœur s’est contracté : si l’aortique se ferme mal, nous aurons un souffle diastolique d’insuffisance aortique = le sang redescend vers le cœur.
.
Il existe plusieurs affections cardiaques de nature congénitale, qui vont nécessité une chirurgie précoce, comme :
A/ La trilogie de Fallot qui est une malformation cardiaque congénitale qui associe trois anomalies:
B/ La tétralogie de Fallot est la plus fréquente des cardiopathies congénitales cyanogènes. Elle représente près de 8 % de l’ensemble des cardiopathies congénitales. Aujourd’hui, le diagnostic de cette malformation est possible avant même la naissance grâce à l’échographie fœtale. Dans la grande majorité des cas, le traitement chirurgical, est possible dès la première année de vie et consiste d’emblée en une « réparation complète » de la malformation
C/ ou encore la coarctation aortique :
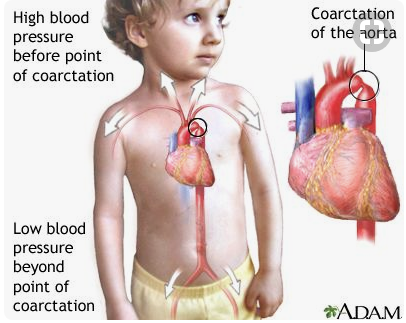
.
C’est une technique qui consiste à observer à l’aide d’électrodes posées sur la poitrine, la polarisation du cœur à l’aide des « complexes PQRST ».
.
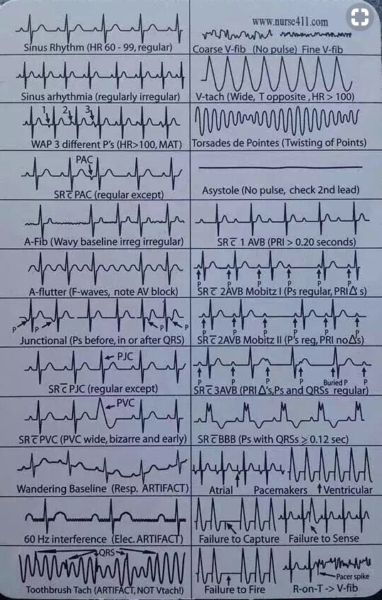
Principales anomalies objectivées par l’ECG
.
— Onde P = Phase de contraction de l’oreillette. Anomalie possible : la fibrillation auriculaire (complexe P) lorsque le cœur risque de fabrique des caillots qui peuvent passer dans le cerveau et cela peut être une cause d’attaque cérébrale.
— Complexe QRS = c’est l’impulsion de la contraction du cœur : on peut avoir 2 R cela s’appelle un « bloc de branche », c’est assez fréquent et cela signifie que le cœur droit et gauche ne sont pas synchrones. C’est une petite anomalie.
— Onde T = c’est la phase de repose et de repolarisation du cœur. L’anomalie que l’on surveille automatiquement c’est l’inversion de l’onde T qui signifie l’infarctus du myocarde. C’est une onde de repolarisation.
.
L’électrocardiogramme n’est pas un examen préventif, car il n’est pas prédictif. Mais c’est un très bon examen de dépistage et de suivi des troubles du rythme. Evidemment; celui-ci sera perturbé par les fluctuations du ionogramme :
.
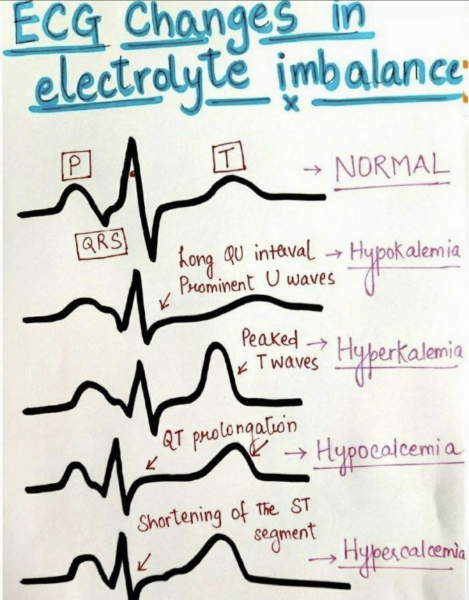
.
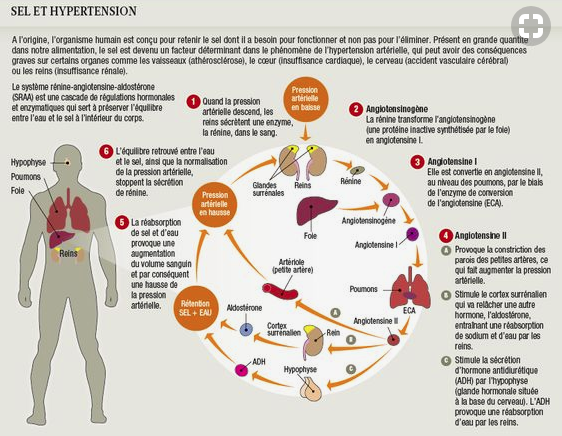
Elle doit se prendre assis à l’aide d’un appareil et se prend du côté droit car à droite on est beaucoup plus près du cœur car l’aorte fait sa boucle en commençant par la droite. Les valeurs normales : on disait par le passé que la tension artérielle maximum était de 150 à 50 ans et ajouter 1 point par année d’âge. Par la suite, on a décrété qu’il fallait traiter à partir de 140. Donc, on a commencé à donner des tas de traitement pour 0 bénéfices.
.
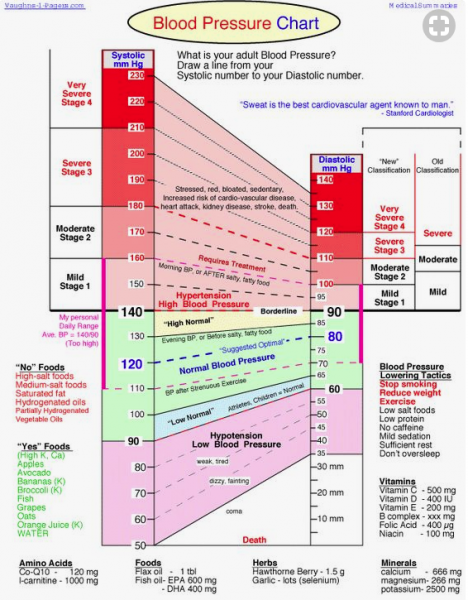
.
La tension artérielle est une adaptation de la force du cœur aux résistances périphériques donc, à l’état du lit artériel. Si cet état n’est pas très bon, on sera hypertendu, dans le cas contraire on est en hypotension.
.
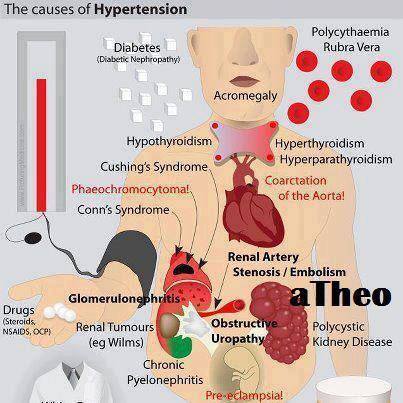
Principales causes de l’HTA
.
Le niveau de la tension artérielle est un phénomène labile adaptatif qui change très vite en fonction des efforts, de la tension nerveuse et de la fatigue. En général, elle s’installe vers 40-50 ans. Chez les jeunes c’est causé par une maladie du rein et c’est donc chirurgical. Règle de bon sens : au-dessous de 160 (maximum) on ne traite pas.
Question à poser au patient : « Quelle est la pression maximale que vous avez eue ? »
.
Il faut comprendre pourquoi la personne est hypertendue et la plupart du temps c’est que le lit vasculaire est bouché et enflammé par le surpoids, l’alcool-tabagisme, la goutte, la sédentarité, le diabète, etc. L’hypertension n’est pas une maladie en soi, c’st une adaptation… Le « burnout » donne aussi de l’hypotension.
Pour dilater les capillaires il faut faire du sport. C’est pour cela que les personnes sédentaires sont facilement hypertendues.
.
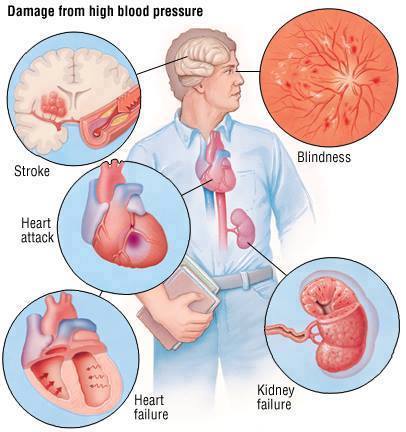
Effets pathologiques de l’HTA
.
Le gui (Viscum album) a des effets extraordinaires sur la réduction de tension. Il existe d’autres plantes épatantes également à ce niveau-là : Ail, Aubépine, Bardane, Olivier, Melilot, Bouton d’or, etc …
L’hypertension artérielle n’est pas un problème cardiaque, mais un problème de circulation périphérique. Il faut traiter et remettre en état le lit capillaire pour soigner l’hypertension. Ce n’est pas toujours évident mais possible.
.
.
Symptômes de l’hypotension : la sensation vertigineuse.
L’hypotension orthostatique : la personne se sent bien couché, mais à des malaises dès qu’elle est debout, des bourdonnements d’oreilles. On soignera en fonction de la cause : fatigue, anémie, stress, etc.
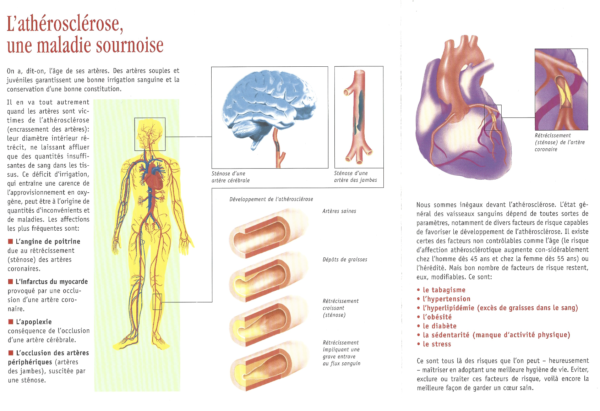
Les maladies des artères sont toujours lié à une inflammation de bas grade.
Ce n’est pas le cholestérol qui donne l’artériosclérose ! Le cholestérol, c’est « les rustines » pour colmater les trous dans le réseaux vasculaires. Ce n’est pas en enlevant les rustines que l’on résout le problème.
.
.
Pour contrôler si les artères sont bouchées ou pas, il faut prendre le pouls au niveau des pieds (bilatéral).
Cela permet de donner une appréciation générale des vaisseaux et en particulier des vaisseaux périphériques. Il faut pouvoir les sentir, sinon c’est le signe que le réseau périphérique est bouché. Il faut aussi que cela soit similaire de chaque côté car sinon cela pourrait signifier une lésion au niveau du tronc aortique. Si on veut être sûr, on peut faire un doppler pulsé de la carotide et des fémorales.
.
Le risque d’AVC
2 mécanismes différents :
— « Ictus blanc » – ischémique
— « Ictus rouge » – hémorragique (plus compliqué) doit être évalué à l’hôpital
.
Clefs diagnostic de l’ictus=
.
L’angioscan est à présent l’examen de choix pour l’exploration structurelle et fonctionnelle des artères.
.
Ictus blanc (ischémique) =
.
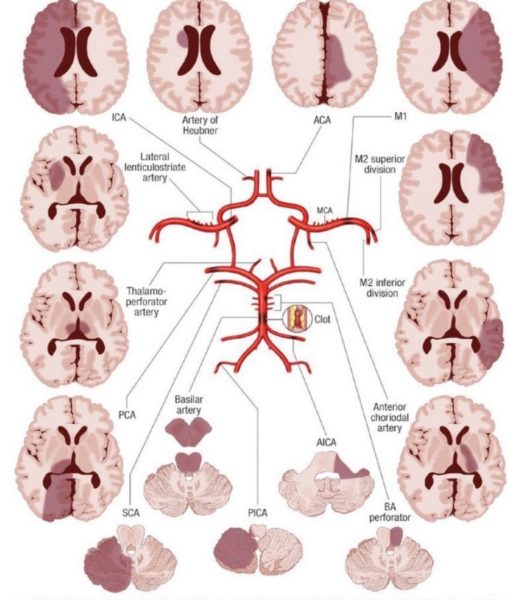
.
Ictus rouge (hémorragique) =
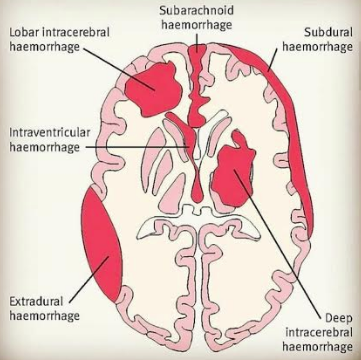
.
Conséquences sur les tissus de l’ischémie. Il y a 2 maladies fondamentales :
.
Les tissus mal vascularisés vont souffrir et les symptômes seront :
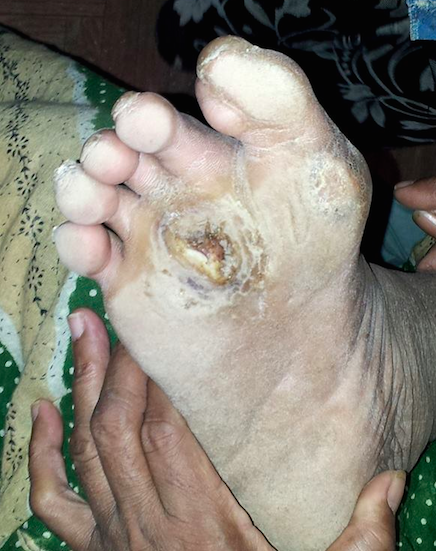
– atrophie de la peau et des muqueuses ;
– ulcération avec gangrène : au-dessus de la malléole interne (en acupuncture c’est l’endroit où les 3 méridiens ying de la jambe se croisent) surtout circulatoires, le mal perforant plantaire (sous la plante du pied) ou des atteintes de l’orteil.
.
Les varices, les thromboses et les phlébites.
Le tronc veineux dans la jambe s’appelle la veine fémorale, elle récupère le sang dans les pieds et le remonte dans la veine cave. Il y a un ensemble de petite veines superficielles qui s’appellent les saphènes et se jettent dans la crosse saphène. 90% du sang remonte par le réseau fémoral profond et 10 % remonte par les veines saphènes (superficielles).
Pour que cela fonctionne, il faut qu’il y ait des valves sur les veines perforantes qui drainent le sang de la surface vers la profondeur. Toutefois, le système des valves est fragile et certaines valves vont être abimées par la chaleur, l’obésité et à ce moment-là, le débit va s’inverser. C’est-à-dire que le sang des perforantes va aller vers la périphérie et surcharger les saphènes qui vont augmenter et donner des varices.
NB. Le système veineux est un système de drainage chargé de toxines pour le ramener au cœur et aux poumons.
.
.
Les varices : c’est une pathologie des veines perforantes qui vont dans le mauvais sens, parce que les valves sont abimées. Les causes sont multiples et souvent génétiques. Plus le pied est plat ou creux, moins il y aura l’effort pour remonter le sang facilement. Il faut que le pied soit normal. Il faut faire attention aux chaussures. Les talons hauts sont délétères.
— Utilisez « Veinodoron » lotion tonique au cuivre localement (lab. Weleda), bon produit contre les jambes lourdes.
— En homéopathie = Calcarea fluorica 5CH + Hamamelis 4CH alternés, tous les jours.
— Les « bas de contention » sont intéressants quand il y en a beaucoup et un peu d’oedème. La pressothérapie est intéressante aussi. Contre les varices, ce qui marche bien, c’est les cures thermales.
.
Les risques : ulcères variqueux, risque de phlébite et d’embolie x par 5 !
.
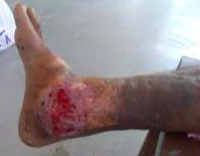 ulcère variqueux évolué
ulcère variqueux évolué
.
Un caillot qui se bloque dans la veine et l’embolie, quand le caillot se libère et remonte vers les poumons.
Traitement : anticoagulant (héparine) et repos.
Symptômes de la phlébite : jambe douloureuse avec oedème et fébricule. Parfois, il y a peu de signes et ça passe directement à l’embolie ! Attention c’est une pathologie à rechute.
Si les phlébites sont répétés, on fait des « écho-dopplers » pour visualiser la façon dont le sang circule dans les veines. Intervention veineuse à proposer ?
.
Tumeur vasculaire, qui risque de se fissurer (rupture ou dissection = décollement de la paroie interne du vaisseau !)
.

.
Artériosclérose périphérique : les vaisseaux sont bouchés dont le symptôme est la claudication intermittente. Crampe douloureuse qui dure et qui paralyse entre 3 et 5 minutes et qui apparaît après 300-500 m. Avec le temps ce périmètre se raccourcit. 4 stades :
.
Les causes sont les mêmes que l’artérite : obésité (diabète), tabac, alcool …
L’artérite des capillaires (micro-angiopathie) est une spécificité des diabétiques.
Diagnostic différentiel : la claudication neurologique vient d’une fatigabilité des nerfs : polynévrite alcoolique (impression de « chaussettes d’insensibilités »), ou lors de la polio par exemple (les symptômes ne sont pas du tout les mêmes).
.
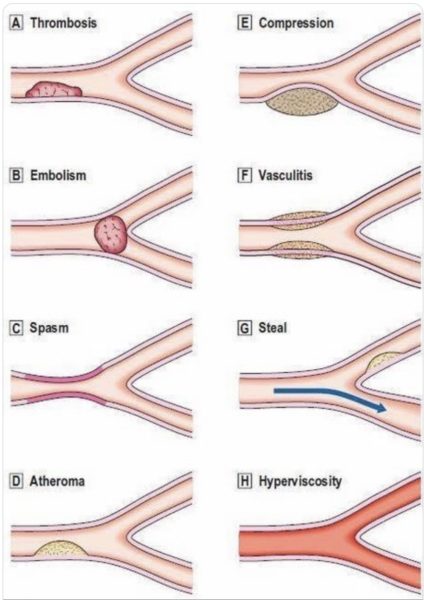
Les huit différents mécanismes d’atteintes vasculaires :
.
Ces 3 types de chocs aboutissent à une baisse du débit cardiaque, à un manque d’oxygénation et à la mort. Dans les 3 cas, on observe un effondrement de la tension artérielle.
.
.
L’évaluation du risque, pour un individu donné, de la survenue d’un accident coronaire ou cérébro-vasculaire, pendant les dix prochaines années, prend en compte : l’âge, le sexe, la TA, le taux de cholestérol, les fluctuation de la glycémie, l’acide urique, la consommation de tabac et d’alcool, l’existence d’une hypertrophie VG à l’ECG … d’après de grandes études de population.
.
Association des pathologies athéromateuses :
.
Observatoire des pratiques thérapeutiques européennes en cardiologie : si les patients se ressemblent, les prescriptions varient beaucoup d’un état à l’autre ! Status côté patients =
.
Traitements =
Les mesures diététiques sont efficaces : huiles de poisson = réduction de la mortalité de 50% chez les hommes et 30% chez les femmes au bout de six ans.
.
 stents
stents
Le nombre des angioplasties (avec pose de stents) est en progression constante. Cependant, la revascularisation qu’elles opèrent se heurte au problème de la resténose (- 35% d’accidents coronaires aigus à un an dans les angors instables) et de l’évolutivité de la maladie athéromateuse.
.
Lors d’une cardiomyopathie hypertrophique, la prise en charge est centrée sur la prévention des « morts subites » liées à une arythmie ventriculaire. L’épaisseur ventriculaire (parfois supérieure à 30 mm) n’est pas un facteur de gravité. La pose d’un défibrillateur implantable doit plutôt se décider sur la notion de syncopes inexpliquées ou d’épisodes de tachycardie ventriculaire.
.
 . Prototype de coeur artificiel
. Prototype de coeur artificiel
Notre but est de mettre à disposition des internautes (étudiants, professionnels de la santé et patients) les renseignements disponibles dans le domaine des médecines douces (en anglais, l’on parle de « complementary and alternative medicine »), au sein d’un concept global d’équilibre du terrain, pour qu’ils participent avec nous au débat ouvert sur la médecine de demain … dans une approche systémique de la santé, des symptômes et des remèdes !
Nous utilisons des cookies pour vous garantir la meilleure expérience sur notre site web. Si vous continuez à utiliser ce site, nous supposerons que vous en êtes satisfait.
Vous appréciez les articles de notre site ?
Vous vous intéressez à la santé naturelle et à la médecine fonctionnelle ?
Laissez nous votre email pour recevoir toutes les semaines des articles, des infos et des conseils
