.
Les germes ciblés sont des différents types :
.
La résistance aux antibiotiques peut être intrinsèque ou acquise (par sélection ou résistance plasmidique), selon différents mécanismes :
Mais, ceux-ci induisent tous une immunodépression par effet direct (toxicité) ou indirect (par perturbation de la flore de barrière), donc :
.
Nous sommes au milieu d’une catastrophe sanitaire et personne ne semble s’en inquiéter : l’antibiorésistance tue 700 000 personnes dans le monde chaque année !
.
En médecine naturelle, l’effet anti-infectieux peut être obtenu de façon :
L’avenir de la lutte anti bactérienne verra probablement le retour des bactériophages
.
.
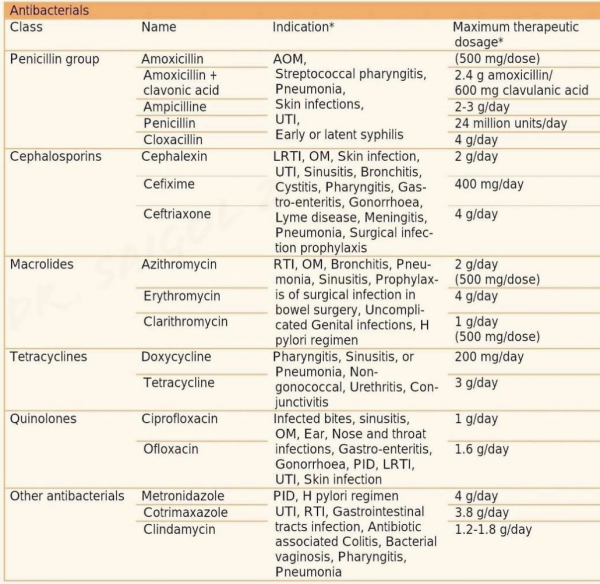
Les antibiotiques qui inhibent la synthèse des acides nucléiques
.
Les antibiotiques qui inhibent la synthèse de la paroi cellulaire
.
Les antibiotiques qui inhibent la synthèse des protéines
.
.
Cas pratique :
La British Association of Sexual Health and HIV (BASHH) vient de publier des recommandations de prise en charge de l’infection génitale par Mycoplasma genitalium, une IST souvent méconnue et peu recherchée. Responsable d’écoulements génitaux, d’urétrite et de syndrome pelvien douloureux, cette infection sexuellement transmissible (IST) peut se compliquer d’épididymite et d’infertilité chez la femme. Elle concernerait 1 à 2 % des adultes et jusqu’à 40 % des personnes ayant déjà consulté pour une IST.
Les experts de la BASHH recommandent une recherche systématique de Mycoplasma genitalium et un antibiogramme chez les hommes présentant une urétrite non gonococcique, ainsi que chez les femmes présentant un syndrome inflammatoire pelvien. En termes de traitement, les recommandations de la BASHH sont de ne traiter que les patients symptomatiques. Dans ce cas, un traitement antibiotique doit être instauré chez ces patients et leurs partenaires sexuels (même en l’absence de symptômes chez ces derniers).
Même si la prévalence de la résistance de Mycoplasma genitalium à la doxycycline ou à l’azithromycine a récemment augmenté en Europe, ces deux antibiotiques restent la base du traitement de cette infection. La BASHH propose également deux protocoles de traitement selon le profil d’antibiorésistance du micro-organisme ou après un éventuel échec de l’azithromycine. La moxifloxacine est l’antibiotique de choix lors d’un échec de l’azithromycine.
.
Le problème des résistances multiples !

.
Cas clinique : Madame Nicole S. est une sympathique divorcée de 82 ans, qui me consulte par téléphone car, bien qu’asymptomatique, elle trouve que ses urines sont « épaisses ». Un passage au laboratoire révèle une infection urinaire à staphylocoques. Comme elle habite à plus de 500 km, je lui conseille de consulter son médecin traitant. Comme elle veut éviter l’antibiothérapie, elle va voir une « homéopathe » local qui lui donne d’abord un mélange de cinq essences (?!), puis devant l’aggravation du nombre de germes au contrôle urinaire quinze jours après, il prescrit de l’extrait de pépins de pamplemousse (antiseptique néphrotoxique (!) que je lui déconseille.
Elle insiste alors pour que je lui prescrive un antibiotique qui ferait disparaitre ces germes qui l’effraient quelque peu. J’ai beaucoup de mal à lui faire comprendre que cela ne traiterait que la manifestation et qu’une rechute est probable si on ne se pose pas la question de la cause de ce déséquilibre. En reprenant son BNS de l’année passée, je découvre que la première plante proposée est Juniperus communis (ch1), à la pathogénésie bien connue de néphrite. Sa prise en 1 DH, 10 gouttes trois fois par jour fait disparaitre le germe et les dépôts urinaires qui avaient inquiété cette gentille grand-mère.
.
.
Non seulement les antibiotiques sont trop prescrits (on estime qu’un tiers des prescriptions concernent des maladies non bactériennes, contre lesquelles ils ne peuvent rien), mais les patients se font un devoir de prendre leur cure jusqu’au bout, ou de l’administrer à leurs enfants, alors que ce n’est pas forcément utile. En effet, selon un nombre croissant d’experts, cette habitude contribuerait au contraire à augmenter la résistance aux antibiotiques. Le raisonnement est simple : plus les bactéries sont exposées aux antibiotiques, plus elles ont de chance de développer une résistance.
.
Lorsque les antibiotiques furent pour la première fois mis à disposition des médecins, dans les années 1930 (sulfamidés) et 40 (pénicilline), ils furent stupéfaits de leur capacité nouvelle à traiter des maladies mortelles. Ce furent d’abord l’érysipèle (infection de la peau à streptocoque, souvent mortelle) et la fièvre puerpérale (fièvre des femmes accouchées, souvent mortelle aussi), puis rapidement ensuite la terrible tuberculose grâce à la streptomycine (1947).
.
Aujourd’hui, la grande inquiétude de la médecine est le recul dramatique de l’efficacité des antibiotiques. Ce recul est d’autant plus générateur d’angoisse que la recherche s’est tarie : toutes les souches de levures et champignons connues ont été analysées (c’était là qu’on a découvert la plupart des antibiotiques). Depuis bientôt 30 ans, on ne découvre pratiquement plus de nouveaux antibiotiques, les nouvelles spécialités qui arrivent sur le marché ne sont que des antibiotiques anciens artificiellement modifiés et reconditionnés.
Concernant le fait que le risque de rechute est plus élevé si vous interrompez votre traitement :
.
Concernant le fait que prendre les antibiotiques jusqu’au bout réduit le risque de développement de souches résistantes, cela est faux également : au contraire, lorsque vous prolongez le traitement, vous augmentez l’exposition de toutes les bactéries de votre corps à cet antibiotique, ce qui augmente le risque de mutation et d’apparition de bactéries résistantes.
.
.
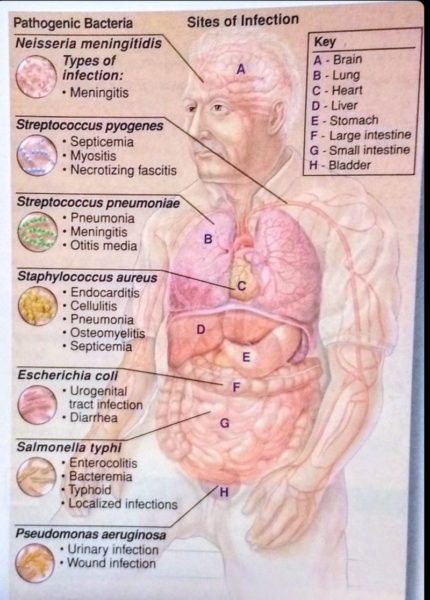
Ce sont des infections le plus souvent superficielles, rarement systémiques qui ne s’observent alors que chez les patients immunodéprimés (HIV+, corticothérapie, chimiothérapie, greffés …).
.

.
Anti parasitaires … là encore, un diagnostic et un suivi spécialisé est indispensable
Helminthes (vers) :
Protozoaires :
.
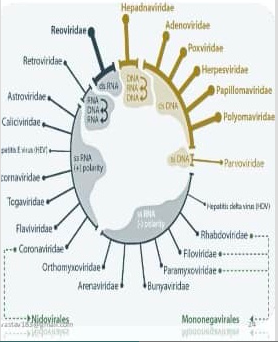 Les différentes classes de virus
Les différentes classes de virus
.
Les antiviraux … Pas de métabolisme indépendant : la voie des vaccins à été privilégiée
.
Notre microbiote interagit de 4 manières avec les médicaments que nous prenons. On connaît la capacité des médicaments, notamment des antibiotiques, à modifier la composition et l’activité de notre microbiote. Cependant, on a accordé beaucoup moins d’attention à la façon dont la composition et l’activité du microbiote affectent l’action, l’efficacité et la toxicité des médicaments.
Les étude montrent que les interactions des microbiotes avec les médicaments peuvent être regroupées en quatre catégories :
🎗 La biotransformation, qui implique l’altération chimique directe du principe actif du médicament par des enzymes microbiennes.
🎗 L’interférence métabolique, où les substances chimiques produites par le microbiote (metabolites) interfèrent indirectement avec le métabolisme du médicament.
🎗 La bioaccumulation, ou la rétention de médicaments par le microbiote.
🎗 Enfin d’autres mécanismes liés à des interactions avec le système immunitaire ou à la modulation de l’expression des gènes de l’hôte ont été suggérés comme mécanismes potentiels.
.
Il reste beaucoup à découvrir des relations entre le microbiote et les médicaments. Cependant, de nombreux indices suggèrent qu’elles constituent un facteur important dans la façon dont les médicaments agissent et dans la façon dont le corps humain réagit.
Aujourd’hui, seulement environ 8 % des candidats médicaments entrant dans les essais de phase 1 sont finalement approuvés pour la commercialisation, les principales raisons de ces échecs étant le manque d’efficacité (30 %), une sécurité clinique et une toxicité inacceptables (30 %) et une pharmacocinétique médiocre (10 % ).
Une meilleure compréhension des interactions entre les médicaments et les microbiotes pourrait aider à résoudre en partie ces défis et à changer la façon dont les médicaments sont pensés et conçus. Je suis convaincu qu’à l’avenir, le microbiote deviendra un élément à part entière dans le développement des médicaments et que des stratégies d’ingénierie du microbiote seront développées pour optimiser les résultats cliniques des nouvelles thérapies.

.
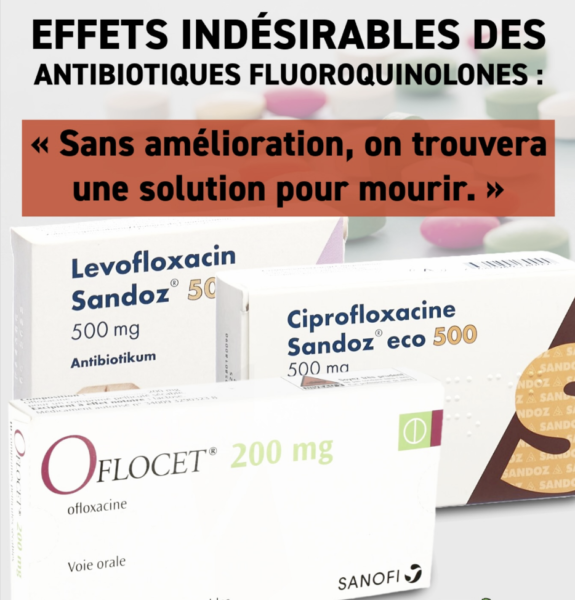
NB. Récemment, un collectif de patients est monté au créneau pour réclamer une enquête sur les fluoroquinolones … Ces antibiotiques sont souvent recommandés dans le cas d’infections bactériennes, notamment les infections urinaires, osseuses, intra abdominales, broncho pulmonaires ou ORL. Mais, alors qu’ils devraient être utilisés en dernier recours, et seulement après avoir averti les patients de leurs graves effets secondaires. Les effets secondaires des fluoroquinolones ne sont clairement pas à prendre à la légère : Céphalées, vertiges, fatigue intense, photosensibilisation, troubles sévères du sommeil, troubles musculo-squelettiques (douleurs et/ou gonflements au niveau des articulations, inflammation voire rupture des tendons, douleurs et/ou faiblesse au niveau des muscles), atteinte du système nerveux (neuropathies ++), troubles neuro-psychiatriques (confusion, troubles du comportement, de la mémoire), troubles du rythme cardiaque (dans de rares cas, anévrismes et dissections aortiques) …!
.
.
Notre but est de mettre à disposition des internautes (étudiants, professionnels de la santé et patients) les renseignements disponibles dans le domaine des médecines douces (en anglais, l’on parle de « complementary and alternative medicine »), au sein d’un concept global d’équilibre du terrain, pour qu’ils participent avec nous au débat ouvert sur la médecine de demain … dans une approche systémique de la santé, des symptômes et des remèdes !
Nous utilisons des cookies pour vous garantir la meilleure expérience sur notre site web. Si vous continuez à utiliser ce site, nous supposerons que vous en êtes satisfait.
Vous appréciez les articles de notre site ?
Vous vous intéressez à la santé naturelle et à la médecine fonctionnelle ?
Laissez nous votre email pour recevoir toutes les semaines des articles, des infos et des conseils
